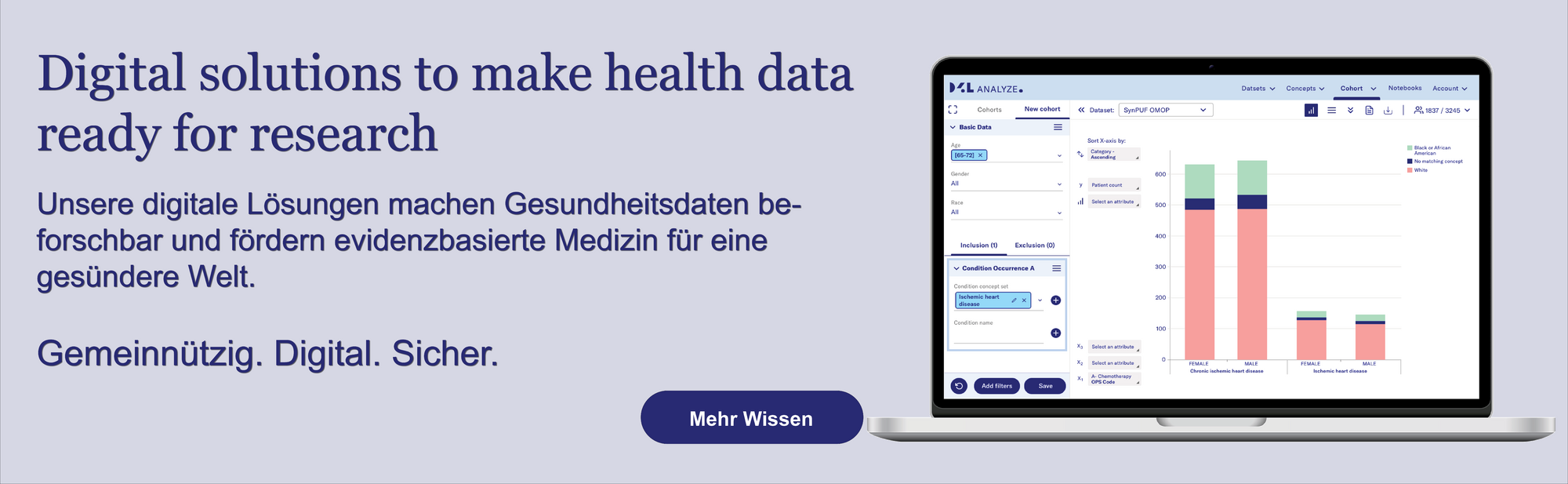
1. Open Data im Gesundheitswesen: Definition und aktueller Stand
Open Data bedeutet: Daten für alle nutzbar machen. Im Gesundheitswesen heißt das, aggregierte und anonymisierte Gesundheitsinformationen frei zugänglich bereitzustellen. Ziel: Forschung fördern, Versorgung verbessern, Innovation ermöglichen.
Zwei Kriterien sind entscheidend:
- Kostenfreie Verfügbarkeit
- Maschinenlesbare Formate für Wiederverwendbarkeit
Persönliche Gesundheitsdaten fallen nicht darunter. Sie sind besonders geschützt. Offene Gesundheitsdaten stammen meist aus Aggregaten, z. B. epidemiologischen Statistiken.
Die EU treibt mit dem European Health Data Space (EHDS) seit 2024 die Standardisierung und den grenzüberschreitenden Austausch voran. In Deutschland wird Open Data durch das Gesundheitsdatennutzungsgesetz (GDNG) gestützt. Doch die Realität zeigt: Offene Daten sind bisher oft fragmentiert und schwer zugänglich.
2. GDNG und ePA: Der gesetzliche Rahmen
GDNG – Gesundheitsdatennutzungsgesetz
Das GDNG erleichtert seit 2024 die Sekundärnutzung von Gesundheitsdaten für Forschung und öffentliche Zwecke. Es etabliert das Forschungsdatenzentrum Gesundheit beim BfArM als zentrale Stelle für Datenzugang und definiert strenge Datenschutzauflagen.
ePA – elektronische Patientenakte
Seit Januar 2025 erhalten alle gesetzlich Versicherten automatisch eine ePA. Sie ermöglicht Versicherten, Daten selbstbestimmt zu teilen. Dieses Modell stärkt Datensouveränität und die Basis für eine vernetzte Gesundheitsversorgung.
Beide Instrumente schaffen die Grundlage für eine verantwortungsvolle Open-Data-Kultur.
3. Technische Grundlagen: Interoperabilität, Standards und FAIR-Prinzipien
Die größte Hürde für Open Data ist fehlende Interoperabilität. Daten liegen in Silos, Formate variieren. Lösungsansatz: Standards.
- FHIR (Fast Healthcare Interoperability Resources): Offener Standard für den Datenaustausch im Gesundheitswesen.
- OMOP Common Data Model: Harmonisiert klinische Daten für Forschung und KI.
- Terminologien: LOINC (Labordaten), SNOMED CT (klinische Begriffe) sorgen für semantische Einheitlichkeit.
Open Data-Infrastrukturen sollten zudem den FAIR-Prinzipien folgen:
- Findable: Daten müssen auffindbar sein.
- Accessible: Zugriff unter klar definierten Bedingungen.
- Interoperable: Nutzung von Standards.
- Reusable: Wiederverwendbare Formate und offene Lizenzen.
Open Source-Tools wie Synthea oder OMOP-ETL-Frameworks ermöglichen praxisnahe Umsetzungen.
4. Forschung, Prävention und Versorgung durch offene Daten
Open Data kann:
- Frühwarnsysteme für Epidemien verbessern.
- Personalisierte Medizin fördern.
- Versorgungslücken sichtbar machen.
Beispiel: Während COVID-19 lieferten Dashboards vom RKI und EU-Open-Data-Portalen tagesaktuelle Infektionsdaten. Heute können offene Register für Krebs, Diabetes oder Herzkrankheiten präventive Strategien beschleunigen.
5. Datenschutz, Ethik und Datensouveränität
Open Data endet nicht beim technischen Zugang. Vertrauen ist die Grundlage. Kernelemente:
- Pseudonymisierung statt Anonymisierung, um Forschungsnutzen zu sichern.
- Strenge Zugriffskontrollen im Forschungsdatenzentrum.
- Ethikkommissionen für KI-Projekte.
Ethische Fragen bleiben: Wie verhindern wir algorithmische Verzerrungen? Wie schützen wir Minderheiten vor Datenmissbrauch? Hier helfen Bias-Audits und klare Governance-Strukturen.
6. Praxisbeispiele: Initiativen, Tools und Anwendungen
- EHDS: Fördert sicheren Datenaustausch in Europa.
- Forschungsdatenzentrum Gesundheit: Zentraler Zugang für Wissenschaft in Deutschland.
- NFDI4Health: Netzwerk für Forschungsdateninfrastrukturen.
- Tools: OpenEHR, Synthea (synthetische Patientendaten), OMOP-CDM.
Krankenhäuser nutzen diese Ansätze für KI-gestützte Diagnosen, Start-ups entwickeln digitale Therapien. Beispiel: Projekte wie NUM-CodeX nutzen OMOP und FHIR für Forschungsdatenintegration.
7. Fazit und Ausblick
Open Data ist kein Zukunftsthema mehr, sondern Realität – mit enormem Potenzial für Forschung und Versorgung. Doch es erfordert Standards, klare Rechtsgrundlagen und ethische Leitplanken.
Mit EHDS, GDNG und ePA entstehen Rahmenbedingungen, die Gesundheitssysteme intelligenter machen. Die Vision: datengetriebene Prävention, personalisierte Therapie, resiliente Gesundheitssysteme.
Wer jetzt in Interoperabilität, Datenkompetenz und offene Strukturen investiert, gestaltet die Medizin von morgen.
Die Inhalte dieses Artikels geben den aktuellen wissenschaftlichen Stand zum Zeitpunkt der Veröffentlichung wieder und wurden nach bestem Wissen und Gewissen verfasst. Dennoch kann der Artikel keine medizinische Beratung und Diagnose ersetzen. Bei Fragen wenden Sie sich an Ihren Allgemeinarzt.
Ursprünglich veröffentlicht am